社会福祉法人 仁生社
江戸川病院

2025-12-19更新
食べ物の通り道(消化管)といえば、胃や大腸を思い浮かべる方が多いかと思います。一方で「食道」と聞くと、「食堂?」と思われる方も多いのではないでしょうか。そもそも食道とはどこにあって何をしているのでしょうか。
食道はゴクンとのどで飲み込んだ食べ物を胃に送るための細長い筒状の臓器です。だいたいのど仏の高さからみぞおちまで、長さは25cmくらいで、身体の真ん中を走行しています。横から見ると身体の背中側、背骨の前に位置しています。
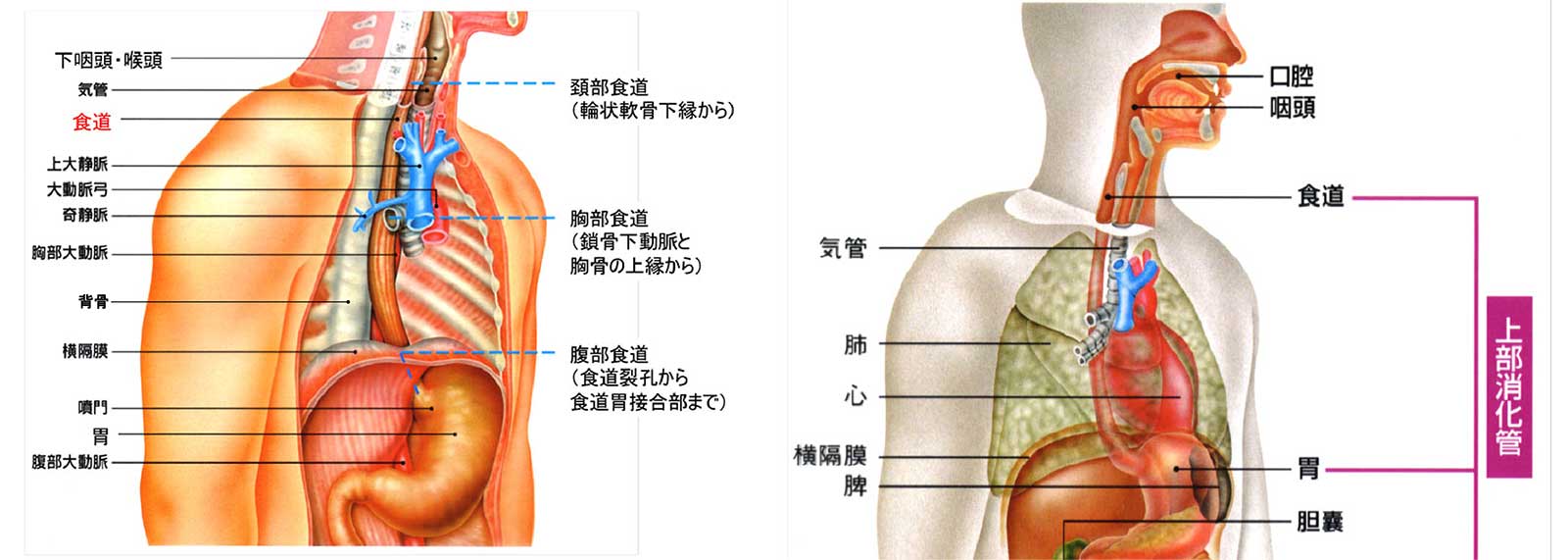
頸部を走行する食道は頸部食道、胸部を走行する食道は胸部食道、腹部を走行する食道は腹部食道と呼ばれ、胸部食道は気管分岐部(気管が左右に枝分かれする部分)までが上部胸部食道、気管分岐部から横隔膜までの食道の上半分胸部中部食道、下半分が胸部下部食道という名称で呼ばれています。
胸の中には心臓や肺、気管大動脈といった生命をつかさどる上で非常に重要な臓器で占められているため、食道は規則正しく筋肉を収縮させ、ゴクンと飲み込んだものをものの1秒程度で胃に送り込みます。この食べ物を規則正しい筋肉の収縮により先に送り込む運動を蠕動運動といいます。食道は背骨の前に固定されています。この状態で有効な蠕動運動を行うために、食道は薄く伸び縮みしやすい外膜という膜でおおわれています。
(胃や小腸などはしっかりとしたツルツルの「漿膜」という膜でおおわれています)
一方で、食道には消化・吸収機能はなく、字のごとく「食べ物の通り道」にすぎません。
そのため、食べ物の消化、吸収を行う胃・小腸・大腸は線上皮という粘膜でおおわれていますが、食道は舌や咽頭とおなじ扁平上皮という粘膜でおおわれています。
食道がんはほとんどが食道の粘膜から発生します。食道の粘膜は扁平上皮でおおわれているので、日本では90%以上の食道がんが扁平上皮がんです。一方、欧米では胃酸が食道に逆流することによって起こる逆流性食道炎を背景にがんが発生することが多く、この場合、逆流性食道炎によって傷害された扁平上皮にかわり胃から伸び出してきた線上皮(バレット上皮)からがんが発生するので腺がんが半数以上を占めています。
日本では胸部中部食道に最も多く食道がんができやすく、次いで胸部下部食道、胸部上部食道、腹部食道、頸部食道の順に食道がんができやすいと報告されています。そして、粘膜から発生したがんは進行とともに食道の壁をつき破るように成長します。食道の外側は薄い外膜でおおわれているため、比較的容易にがん細胞は食道壁をつき破ることができます。一方、食道の周囲には心臓や肺、気管、大動脈といった生命をつかさどる上で非常に重要な臓器が存在しているため、食道がんが進行すると容易にこれらの重要臓器にまで広がってしまい、その場合、生命の危機につながります。
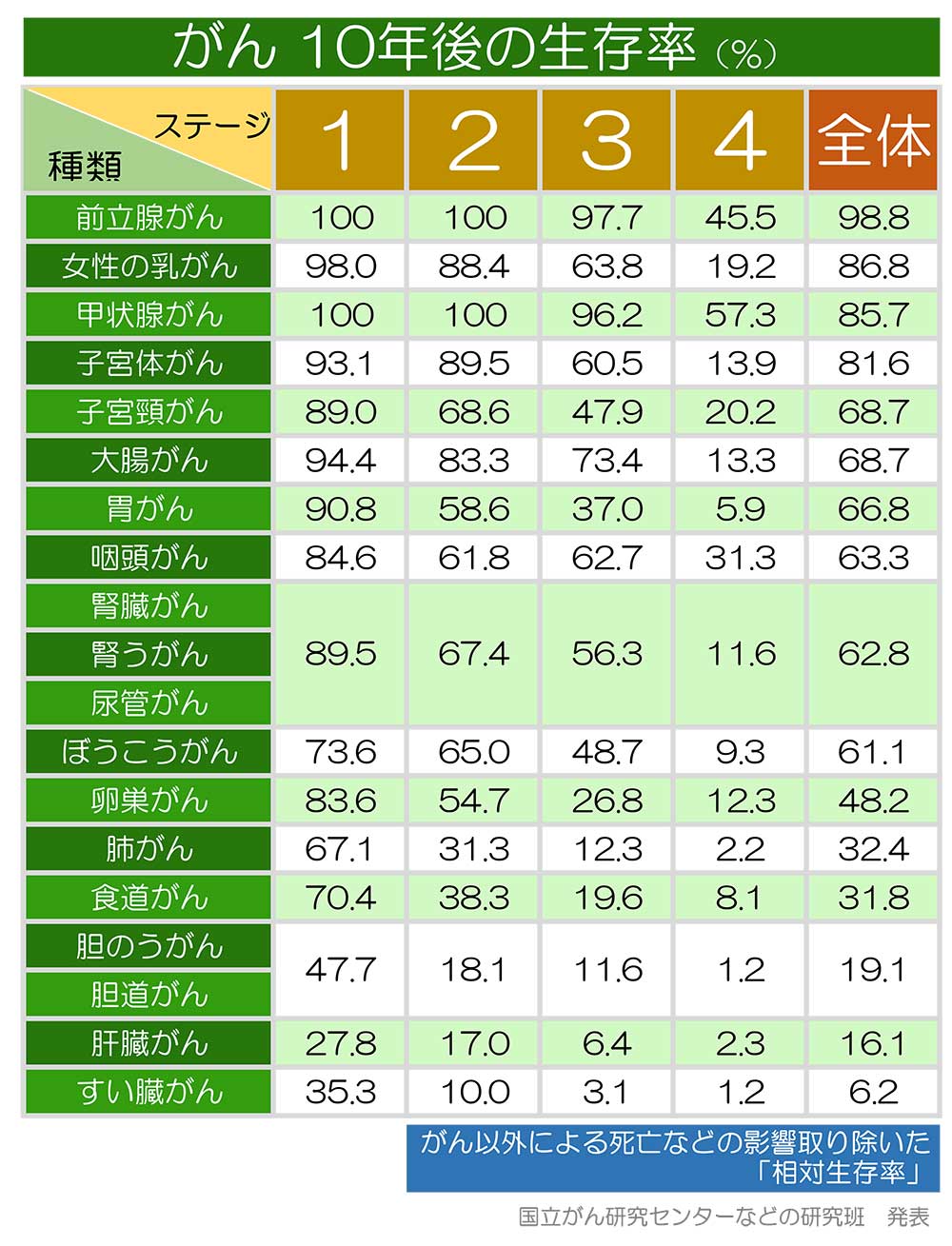
また、食道はリンパ系が発達した臓器で、がんが進行し、食道の壁内にあるリンパ管にがんが侵入すると、食道自体が頸部と腹部をつなぐ輸送路の役割をしてしまい、胸部食道にできたがんであっても比較的早い段階で頸部や腹部のリンパ節に転移を起こしやすいというありがたくない特徴もあります。そのため、食道がんのがん10年生存率は全体で31.8%、すい臓がん、肝臓がん、胆のう・胆道がんについで4番目に悪いがんとなっています。
食道扁平上皮がんの最大の危険因子は飲酒と喫煙です。特に「お酒を飲むと顔が赤くなる人」は危険です。「お酒を飲み始めた頃は酒に弱く、すぐに赤くなったけど、飲んでいるうちにきたえられて、今ではどんどん飲めるし、赤くもならなくなった」という方もいらっしゃるかと思いますが、その方はもっと危険です。お酒を飲むとアルコールが体内代謝され、アセトアルデヒドが発生します。「お酒を飲むと顔が赤くなる」方は、このアセトアルデヒドを分解する酵素の働きが生まれつき弱いため、体内にアセトアルデヒドが蓄積してしまいます。扁平上皮には特にアセトアルデヒドが蓄積しやすい特徴があるため、食道がんが発生しやすくなるのです。
また、喫煙も食道がんの危険因子といわれていますが、特にお酒を飲みながらの喫煙は相乗効果を生み、さらに危険度が増すことがわかっています。
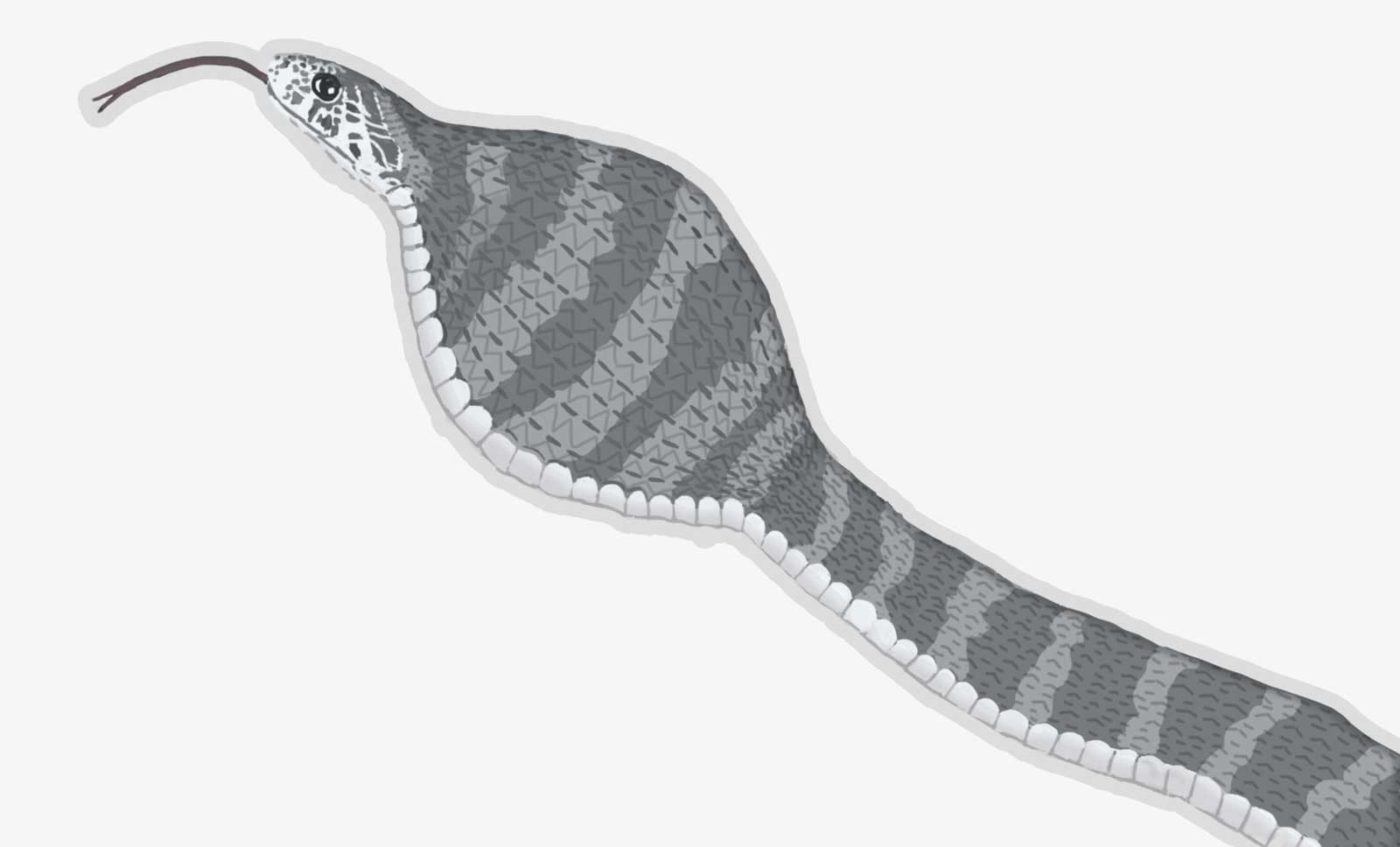
食道はゴクンと飲み込んだ食べ物を胃に送るための細長い筒状の臓器です。筒といっても水道管のようにコンクリートのような硬い組織でできた筒ではなく、伸び縮みができるゴムのような筒です。ヘビが卵を丸呑みした時の様子を想像して見て下さい。
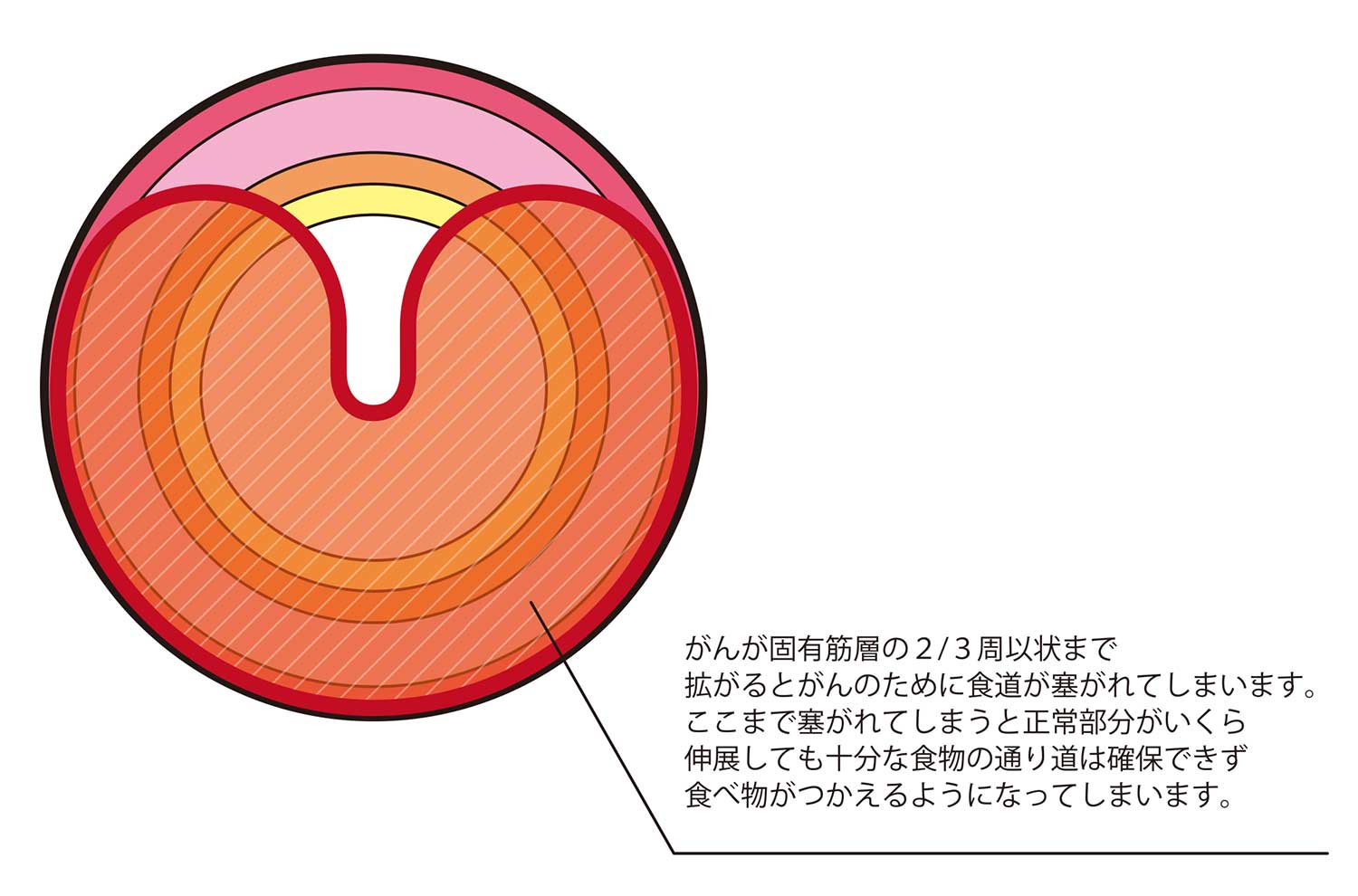
通常は食べ物をかたまりのまま飲み込んでも食道を食べ物が通るのを感じることはないと思います。これは主に食道の筋肉(固有筋層)が無意識のうちに、容易に伸展し、規則正しく収縮してくれるおかげです。ところが食道にがんが発生し、固有筋層までがんが浸潤していくと、がんの部分は自由に伸展することができないので、そこで食べ物がひっかかるようになります。ただし、固有筋層のほんの一部分にがんが浸潤しただけでは残りの正常な固有筋層が十分に伸展するため、この時点では「時々食べ物がつかえる感じがする」程度で、「食べ物がつまる感じ」を自覚することはあまりありません。
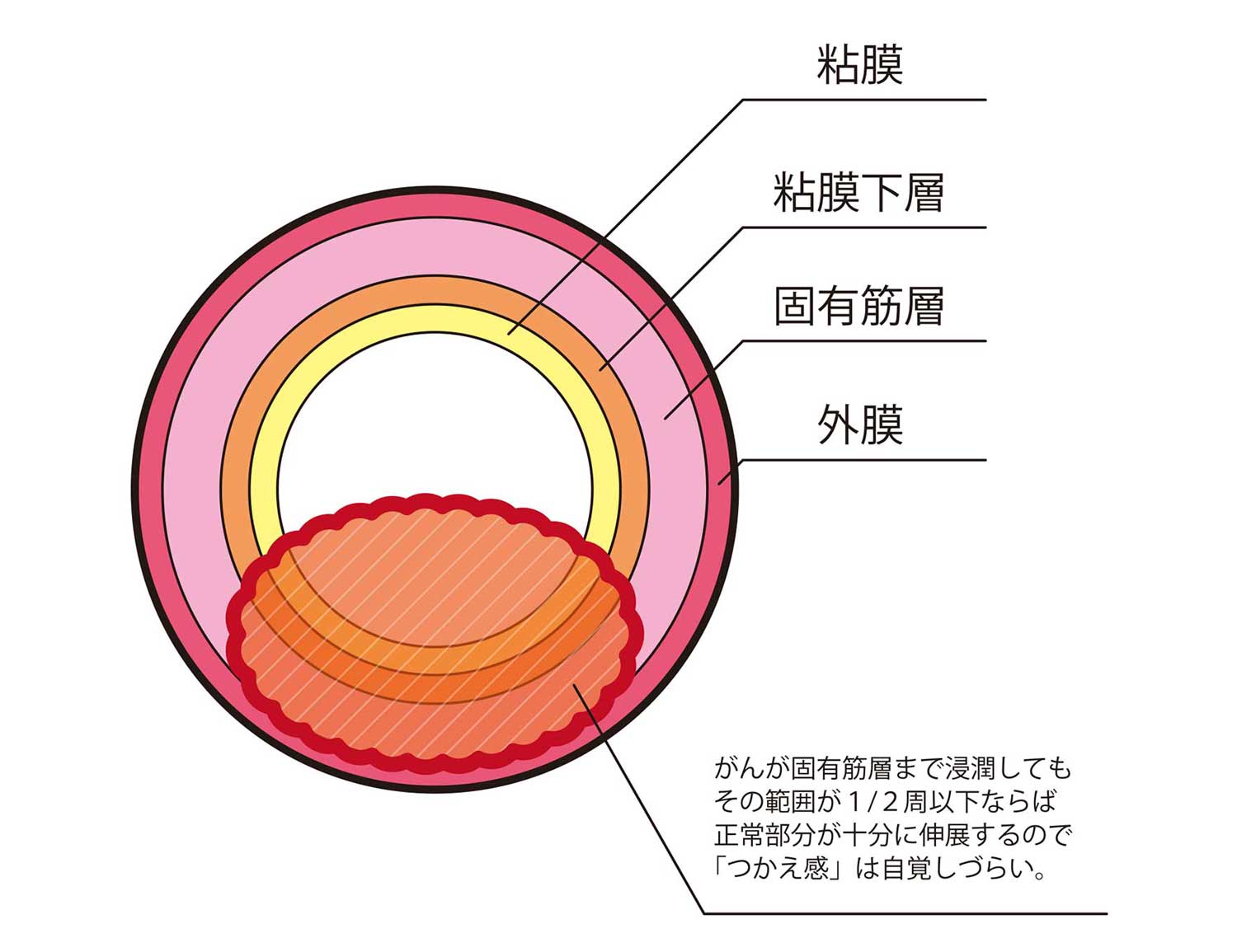
多くの場合、がんの浸潤が食道の約2/3くらいまで拡がった場合に、常に「食べ物がつまる感じ」が自覚されるようです。
なるべく早い段階で食道がんを発見するためには、特にお酒を飲むと顔が赤くなる(昔は赤くなった)方は、「時々食べ物がつかえる感じがする」時点で上部消化管内視鏡を受けることをお勧めします。
それ以外の食道がんの症状として、「熱いものや辛いものを食べたとき、食道がしみる感じがする」「背中に圧迫感がある」「背中やあばら骨に沿って痛みがある」「咳が出る」「声がかすれる」などの症状があります。「食事のつかえ感」同様、このような症状はしばらくすると良くなってしまうことが多いです。特にお酒を飲むと顔が赤くなる(昔は赤くなった)方はこのような症状が見られた場合には、たとえ自然に良くなってしまった場合でも、積極的に上部消化管内視鏡を受けるようにしましょう。
◎上部消化管内視鏡
食道がんの発見、確定診断には上部消化管内視鏡が有用です。特に早期食道がんは自覚症状やバリウムによる上部消化管造影検査では発見することが難しいので、食道がんが心配な場合には上部消化管内視鏡を受けることをお勧めします。食道がんが疑われる病巣が発見された場合には、同時にその病巣の組織を一部採取し、顕微鏡で採取した組織にがん細胞が含まれているかを確認することも可能です。
上部消化管内視鏡はがんの拡がりや、がんがどれくらい食道の壁の奥まで根を張っているか(壁深達度)の診断にも用いられます。がんの拡がりの精密検査や早期食道がんの発見にはヨード染色や画像強調観察が有用です。また、がんの壁深達度診断には拡大内視鏡観察や超音波内視鏡が用いられます。

左上:通常観察所見:▲で囲まれた部分が食道がんの部分です。
左下:ヨード染色所見:ヨード染色では正常の食道は茶褐色に染色されますが、食道がんの部分は染色されません。
右上:画像強調観察所見:画像強調観察は通常とは異なる波長の光をあてて観察する方法です。食道がんの部分は茶色い領域として描出されます。
右下:拡大内視鏡観察所見:がんの表面の微小血管の様子を観察し、特に比較的早期の食道がんの壁深達度診断に用いられます。
◎CT
CTは主に食道がんと診断された方の進行度を決定する際に用いられます。特に比較的進行している食道がんが気管や大動脈など、周辺の臓器に浸潤していないか、食道周囲のリンパ節や肝臓・肺などの臓器に転移をしていないか、ということを診断する際に有用です
◎その他
それ以外に、食道がんの病巣の位置や壁深達度を診断するために上部消化管造影を、がんの転移を調べるために頸部・腹部超音波、MRI、PETを適宜行います。
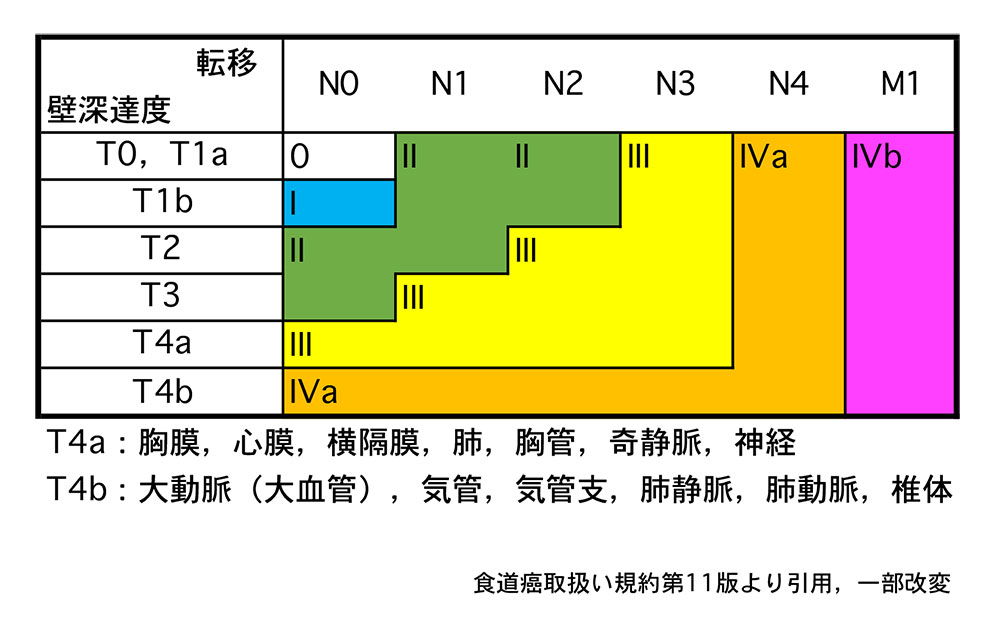
食道がんの進行度は、がんがどれくらい食道の壁の奥まで根を張っているか(壁深達度:T)、リンパ節への転移はあるか、あるとしたらどれくらい広がっているか(リンパ節転移:N)、肺や肝臓などの臓器への転移はあるか(遠隔臓器転移:M)という3つの要素を加味して決定されます。
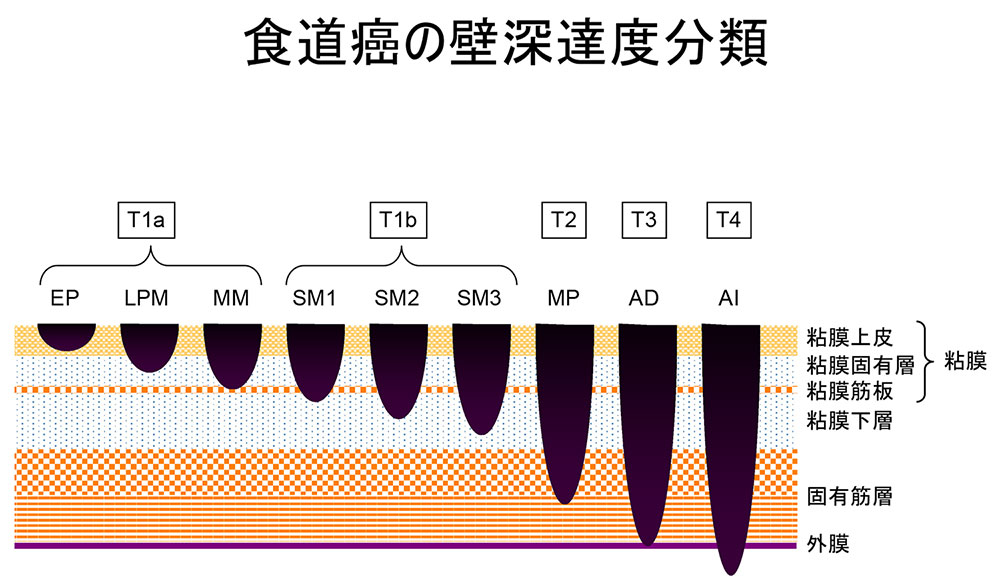
食道の壁は内側から大きく、粘膜、粘膜下層、固有筋層、外膜の4つの層から成り立っています。食道がんは大半が粘膜から発生します。がんの食道壁をつらぬく方向への浸潤が粘膜にとどまる場合、壁深達度はT1aと表現されます。粘膜下層におよぶ場合はT1b、固有筋層に達する場合はT2、外膜に達する場合はT3と表現され、食道壁をつき破り周囲の臓器にまで浸潤した場合はT4と表現されます。そして、T4のうち、胸膜や心膜、横隔膜など手術でがんと一緒に切除することができる臓器に浸潤している場合をT4a、大動脈や気管・気管支などがんと一緒に取り除くことが難しい臓器に浸潤している場合をT4bと定義しています。
リンパ節転移は食道の周囲や近傍のリンパ節を転移を起こしやすい頻度順に第1群から第4群まで分類したもので、食道がんができた場所に応じて決められています。
壁深達度やリンパ節転移、遠隔臓器転移は上部消化管内視鏡検査、CT検査、PET検査などを行い診断し、その結果をもとに進行度が決定されます。
食道がんの治療法には、内視鏡治療、手術治療、放射線療法、抗がん剤治療(化学療法)の4つの大きな柱があります。患者さんは、食道がんの進行度や全身状態、患者さんやご家族のご希望を加味して、単独もしくはこれらを組み合わせた、適切な治療を行っていくことになります。
食道がんの手術はステージ0期からステージIII期までの幅広いステージのがんに行われます。特にステージII期・III期の食道がんでは手術前に抗がん剤治療を行ってから手術をするのが標準的とされています。
食道は頸部・胸部・腹部にまたがる消化管であり、頸部食道・胸部食道・腹部食道のすべての部位に食道がんが発生する可能性があります。そしてがんの発生部位によって手術方法が異なります。
食道がんの約85%は胸部食道から発生します。胸部食道は文字通り胸部に存在し、心臓や大動脈、気管や肺など生命をつかさどる重要な臓器に取り囲まれるように存在しています。
そのため胸部食道がんの手術では胸の中で心臓や肺などをよけながら食道をほぼすべて切除する必要があります。よく「食道がん病巣の部分だけを切り取って、残った食道をつなぎ合わせることはできませんか?」と質問されますが、食道はピーンと張った状態で背骨の前面に固定されているため、病巣を取り除いたあとの食道をギュッと引っ張ってよせてつなぎ合わせることはできません。また、食道の周囲にはリンパ節を含む組織が存在しており、この食道周囲のリンパ節は転移頻度が高いため、しっかりとしたリンパ組織の切除(リンパ節郭清[かくせい])を行うために食道をほぼすべて切除する必要があります。
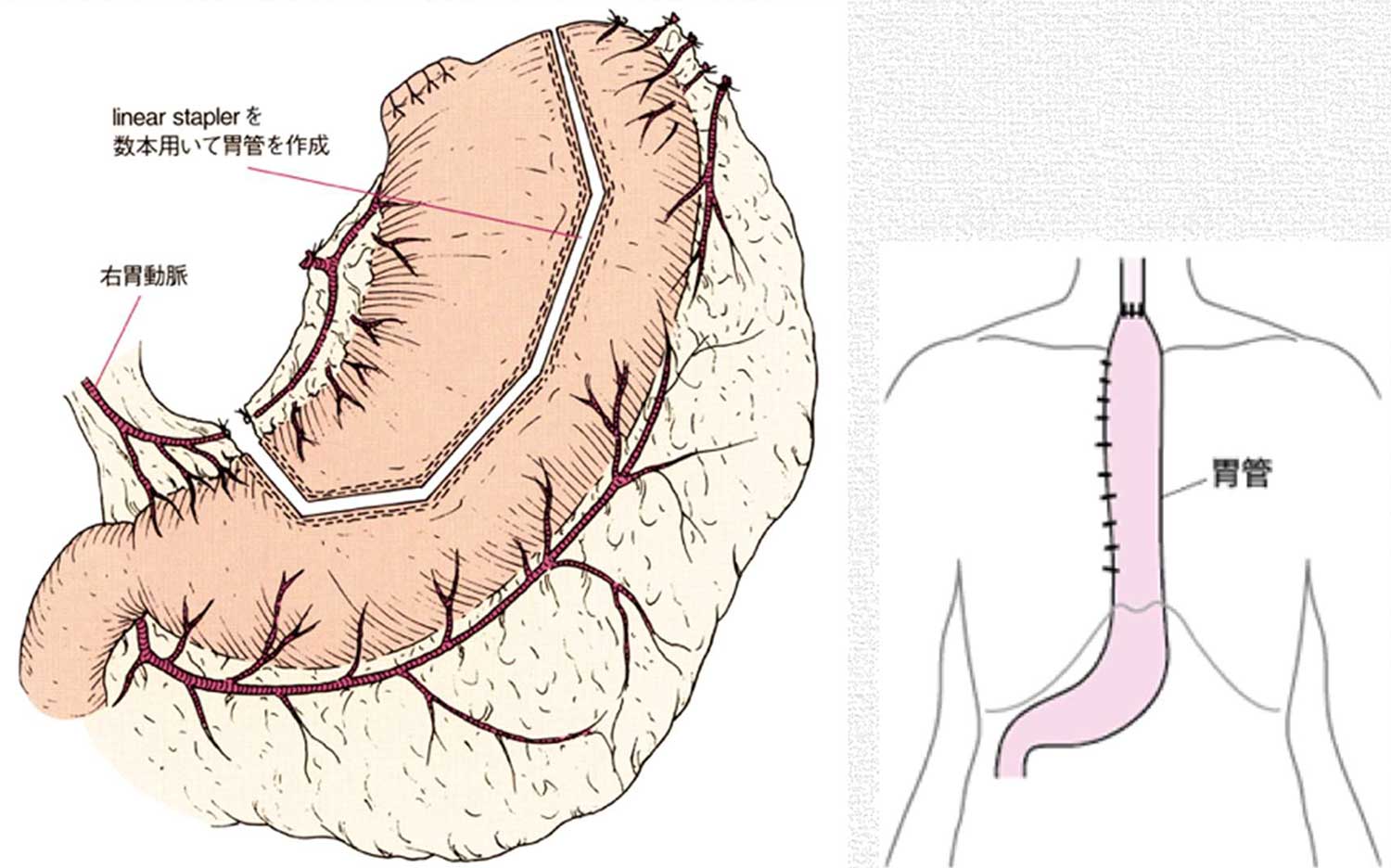
ですので、胸部食道がんの手術は頸部・胸部・腹部の三つの領域に手術操作がおよぶ、患者さんへの負担も大きな大手術です。
切除した食道の代わりは胃を細長い筒状に細工した胃管を用いることが一般的です。胃管は頸部まで引き上げ、残った頸部食道とつなぎ(吻合)、新しい食べ物の通り道を作成します。
ところで、「胸の中で心臓や肺などをよけながら食道をほぼすべて切除する」手術操作は右の胸より行います。
患者さんは左側を下にして横になり、あばら骨(肋骨)に沿って右胸の前半分に傷ができます。
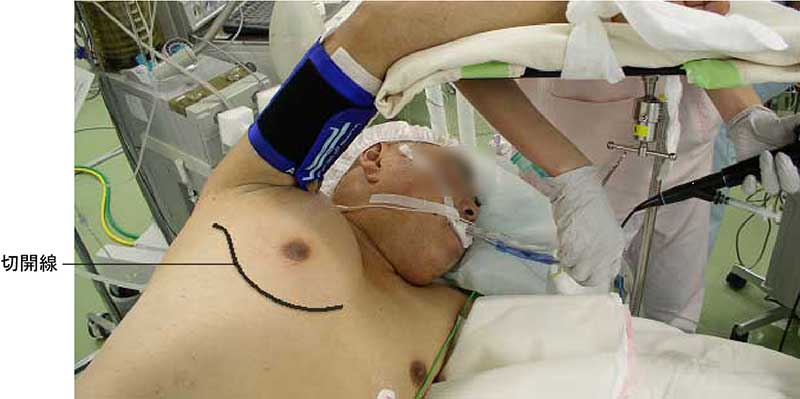
肋骨は切除しません。肋骨と肋骨の間(肋間)をブラインドを指で開くように広げるだけです。

ただし、このように肋間を広げても胸の中には肺が広がっていて身体の中心を走行する食道はみえません。

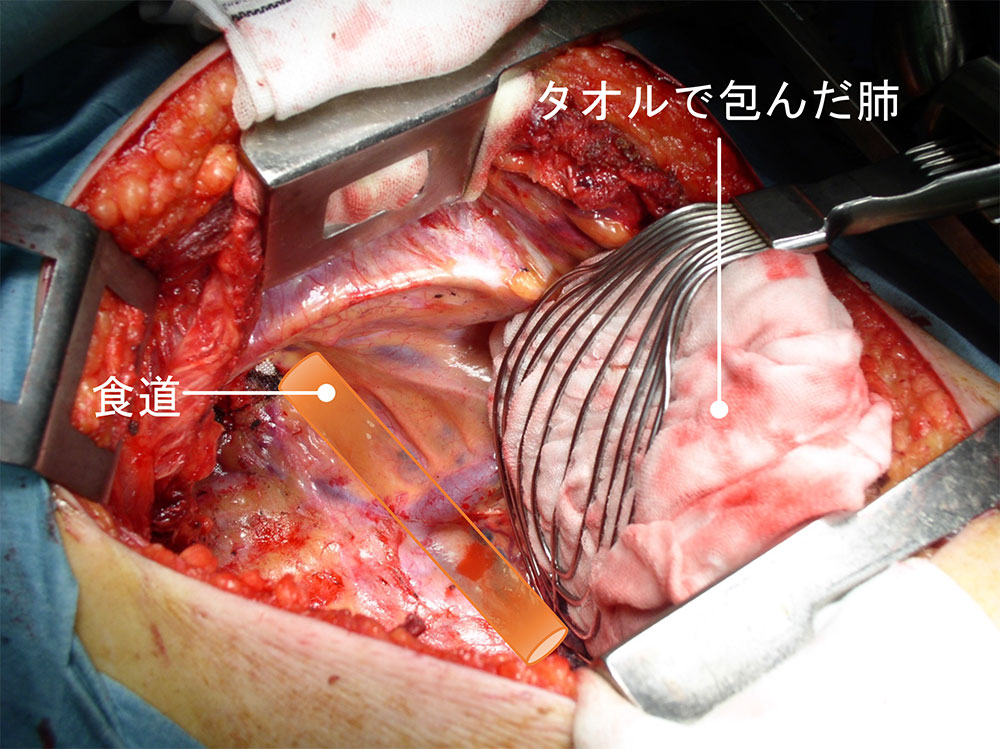
肺は風船のようなもので、空気を吹き込めば膨らみますが、空気を抜けばしぼみます。そこで手術の際には右側の肺には空気を吹き込まないような特殊な麻酔をかけます。これを分離肺換気と呼びます。
こうして右側の肺をしぼませ、タオルで包むと、図のように肺がなくなってしまったかのような状況を作ることができ、直視下に食道を観察し、切除することができます。しかしこの手術操作の間、患者さんは左肺だけで必要な酸素を取り込み、二酸化炭素を排出することになります。胸部食道がんの手術は頸部・胸部・腹部と広い範囲に手術操作がおよび、非常に負担の大きな手術です。
特に胸部食道がんの手術では消化管の手術の中で唯一、胸部操作が必要となります。この胸部操作は分岐肺換気下での手術となり、患者さんにとって非常に大きな負担となるため、できる限り短時間で確実なリンパ節郭清とともに胸部食道の切除を終える必要があります。当院では食道外科専門医を含む食道がん手術に精通した医師が手術を担当するとともに、習熟した麻酔科医、手術室看護士が協力して手術を行っており、胸部操作は平均2時間で行っております。
また、最近では胸腔鏡や腹腔鏡を使用して小さな傷で手術を行う方法や、手術ロボットを使用して手術を行うロボット手術、右の胸には傷をつけず、頸部と腹部からだけで食道切除とリンパ節郭清を行う縦隔鏡手術も積極的に行われています。当院でもがんの進行度や患者さんの状態などを加味して手術法を決定しています。
胸部食道がんの手術は頸部・胸部・腹部と広い範囲に手術操作がおよび、特に胸部操作では分離肺換気が必要となるため、他の消化器癌の手術に比べ、難易度が高く、患者さんの負担も大きく、術後合併症も多いと言われています。特に肺炎、縫合不全(消化管を縫い合わせたところがうまくつながらない合併症)、反回神経麻痺(発声の役割のある声帯を調節する神経である反回神経の周囲のリンパ郭清により、手術後に神経機能が低下し、声がかすれる合併症)の頻度が高く、これらは時には致命的な合併症となることもあります。
当院では術後肺炎を予防するため、理学療法士の指導の下、術後1日目から無理のない範囲で座ったり、立ったり、歩いたりといったリハビリを開始しています。また、縫合不全や半回転神経麻痺を防ぐためにも積極的な取り組みを行っています。
食道がんの手術では、切除した食道の代わりに胃を筒状に細工し、この筒状に細工した胃管の先端を頸部まで持ち上げ、残った頸部食道と吻合します。胃は本来、腹部の血管から直接血液の供給を受けていますが、吻合を行う胃管の先端部分は腹部の血管から直接血液の供給を受けることができず、胃の壁を伝わって供給される血液で栄養されることになります。そのため、血流の良い胃管を作成するためにさまざまな工夫が行われています。同時に最近ではICG蛍光法による胃管血流評価が縫合不全予防につながると報告され、臨床応用されています。当院でも ICG蛍光法による胃管血流評価を手術中に行い、血流が良い部位で吻合を行うことで縫合不全を予防する取り組みを実践しています。
また、手術後は細径経鼻内視鏡を使用して、吻合を行った部位や胃管の様子を直接観察し、評価しています。そしてこの評価結果に基づいて縫合不全の危険性を予測し、手術後の経口摂取開始時期を決定するなど、患者様一人一人の特徴にあわせた、個別の縫合不全予防対策を行っています。
反回神経は声帯の動きを支配している神経です。声帯は左右に1つずつあり、気管の蓋の役割をしています。具体的には、左右の声帯は息を吸うときは開き、声を出すときや食べ物を飲み込むときは閉じますが、この開閉の指令を声帯に伝えるのが反回神経です。反回神経は脳から出る迷走神経より枝分かれしますが、右は鎖骨の背側を走行する右鎖骨下動脈の高さで、左は心臓より弓状に曲がって走行する大動脈弓の高さで迷走神経から枝分かれし、食道に沿って声帯のある喉頭まで上行します。
食道がんはこの反回神経の周囲のリンパ節に転移を起こしやすいため、手術ではこの部分のリンパ節郭清が非常に重要です。反回神経は1〜1.5mm程の細い神経ですので、反回神経周囲のリンパ節郭清は、「食道をちくわに例えると、ちくわの天ぷらの衣(リンパ節を含む脂肪組織)の中を通るたこ糸(反回神経)を傷つけることなく、衣だけをきれいに剥がし取る作業」というイメージになります。そのため、郭清操作の際には反回神経に触ったり、押さえたりといった手術操作が必要となり、術後に反回神経麻痺が起こることがあります。

また、時には反回神経と見間違うような索状物が反回神経と平行に走行していたり、通常反回神経が走行している場所に反回神経が走行していないこともあり、このような場合も反回神経麻痺を生じる可能性が高くなります。反回神経麻痺を起こすと声がかすれるだけでなく、誤嚥を起こしやすくなり、嚥下性肺炎の危険性が増大します。
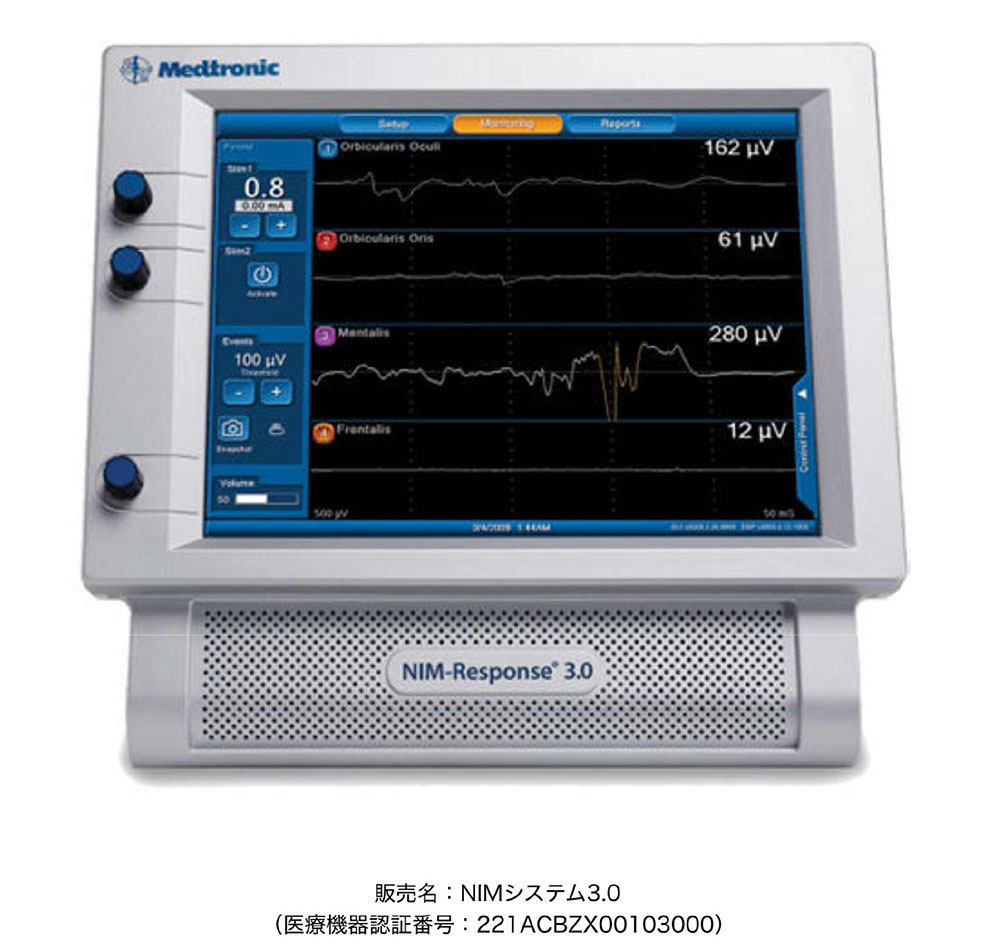
そのため、当院ではこれまで甲状腺がんの手術の際に使用されていた術中神経モニタリング装置を食道がん手術の際にも使用し、反回神経麻痺の予防に努めています。この装置は反回神経を刺激すれば反応がえられるため、脂肪組織の中を走行する反回神経を確実に同定することができ、反回神経損傷を予防に有用です。また、反回神経周囲のリンパ節郭清操作中に神経が正常に機能しているかを確認したり、もしも神経の麻痺が起こった場合でもどの部分がどのような原因で障害をうけたのかが特定しやすくなるため、反回神経麻痺の予後予測にも役立ちます。
食道がんの抗がん剤治療は、ステージⅣ期の切除不能食道がんの対する治療、再発食道がんに対する治療に用いられます。また、ステージⅡ期・Ⅲ期の食道がんでは手術前・後の補助治療として行われています。放射線治療と併用する場合にはあらゆるステージの食道がんが治療対象になります。
食道がんでは、フルオロウラシル系(5-FU、S1)、プラチナ系(シスプラチン、ネダプラチン)、タキサン系(ドセタキセル、パクリタキセル)を単独、もしくは組み合わせた治療が行われます。最近では免疫チェックポイント阻害剤であるニボルマブ、ペンブロリズマブも使用可能となり、選択肢が広がっています。
当院では現在、一次治療として5FU+シスプラチン療法(FP療法)もしくは5FU+シスプラチン+ドセタキセル療法(DCF療法)を、二次治療としてニボルマブ療法、三次治療としてドセタキセル+ネダプラチン療法もしくはパクリタキセル(+S1)療法を行っています。使用する抗がん剤の種類、組み合わせ方、投与量や投与間隔はがんの進行状況や患者さんの全身状態、併存疾患にあわせて決定しています。
食道がんの治療には手術だけでなく、抗がん剤治療、放射線治療、内視鏡治療の専門家が協力して、患者様の病状にあわせて適切な治療を行っていく必要があります。また、医師だけでなく、看護師、薬剤師、臨床栄養士、理学療法士、放射線技師、医療福祉士など、多くのメディカルスタッフの協力も必要です。当院では食道がんで困っている患者様のお役に立てるようチーム一丸となって患者様に寄り添いながら質の高い医療を実践してまいります。食道のことで何かご心配がある方、食道がんと診断されて困っている方、ご連絡をいただければ対応いたしますので、ご一報ください。
人間のノドには空気の通り道である気管と食べ物の通り道である食道の2つの管が存在しています。
人間は常に呼吸をしています。そのため、ノドを内視鏡で見てみると、通常は図のように
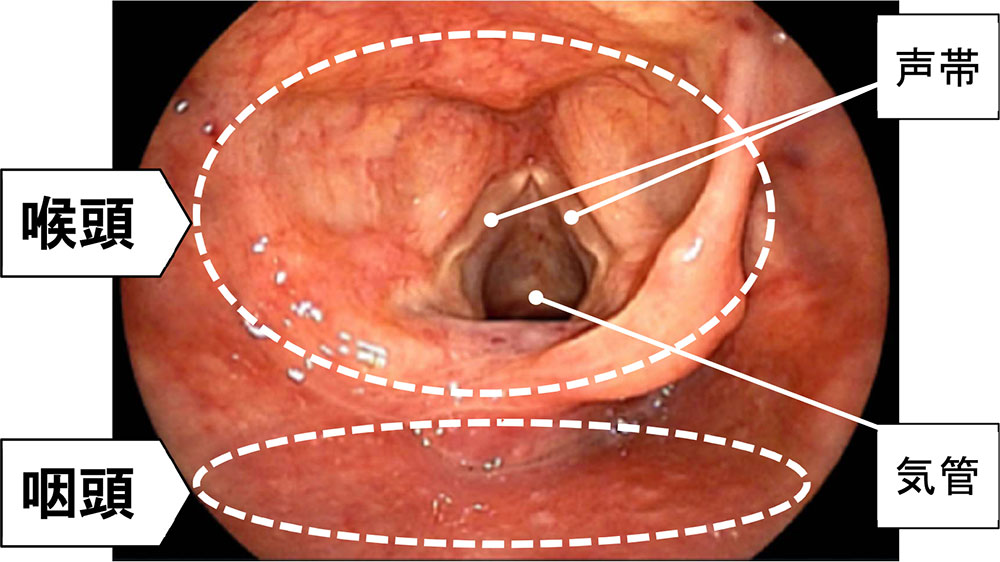
喉喉頭が広く展開し、声帯が大きく開いて、気管に空気が入りやすいようになっています。
一方、食べ物を飲み込むときは、図のように喉頭全体がシャッターのように図の上側にあがり、咽頭が広く展開され、食道に食べ物が流れ込むようになります。
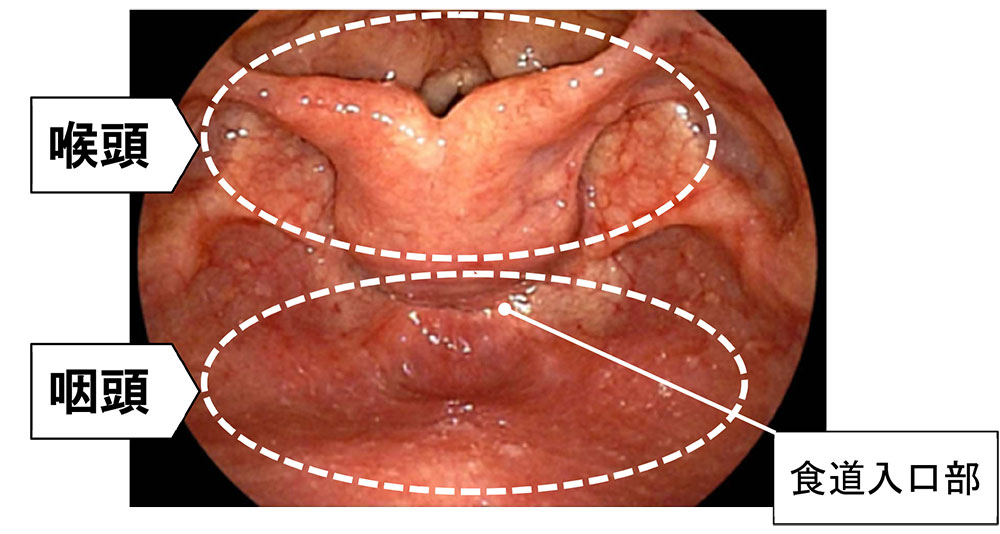
このとき、声帯は閉鎖して気管の蓋になって、食べ物が気管に入り誤嚥するようなことがないようにしてくれます。
頸部食道がんとは読んで字のごとく、頸部食道にできたがんのことです。「頸部食道とは食道入口部から胸骨上縁の高さまでの食道」と定義されています。だいたい、のど仏の下にある「くぼみ」からまっすぐ下におりて骨に当たるところまでの約5cmが頸部食道の範囲に相当します。

頸部食道がんは全ての食道がんの約5%と比較的まれな病気です。胸部食道がんと比べると、頸部食道がんは頸部のリンパ節には転移を起こしやすいのですが、胸部のリンパ節には転移を起こしづらい傾向があります。
そのため頸部食道がんの手術では、頸部での手術操作だけで治療が完結することが多く、患者様への負担は少なくてすみます。一方で、頸部食道は咽頭や喉頭と連続しているため、がんの部位や大きさによっては喉頭も一緒に切除せざるをえないことがあります。喉頭を切除すると、声帯が切除されるため声を失うことになります。
また、首の付け根に永久気管孔という息の通り道(穴)ができます。もちろん努力により発声法を取得したり、代用音声による発声は可能ですが、お風呂に入っても肩までお湯につかれない、など、生活の質の低下はまぬがれません。そのため、患者様によっては、喉頭を温存するため手術というがん治療において非常に有力な治療手段を選択肢から外し、化学放射線療法による治療を選択することも多いのが現状です。
一般的に頸部食道がんの場合、がんの病巣が頸部食道にとどまっていれば咽喉温存手術は可能といわれています。
しかし、実際には頸部食道がんで手術を受けられた患者様の約3分の2で喉頭摘出手術が行われています。これは、食道入口部付近は図のように喉頭や気管、椎体といった硬い構造物に囲まれた狭い領域であるため、がん病巣を確実に取り残しなく摘出し、新たな食べ物の通り道を作成する(消化管再建)手術手技の難易度が高いことが一つの原因です。
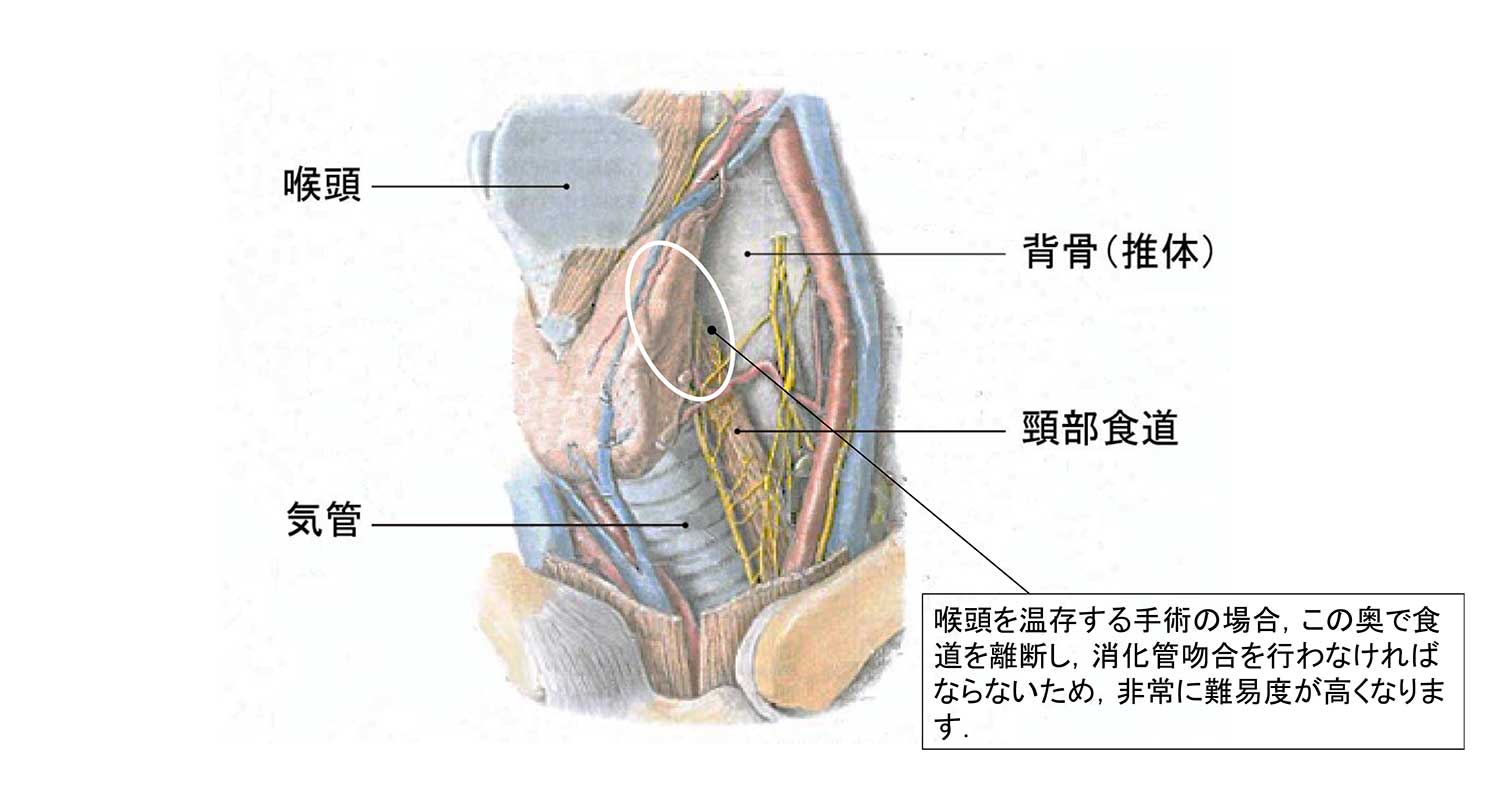
当院では「喉頭回転法」という手法を用いて、できる限り喉頭を温存する頸部食道がん手術を行っています。この方法を用いると、咽喉にまで拡がるがんであっても、声帯を残して確実にがん病巣を摘出し、安全に消化管吻合(ふんごう:縫い合わせること)を行うことができます。
図は喉頭回転法を用いて手術を行った患者様の手術後の内視鏡の写真です。
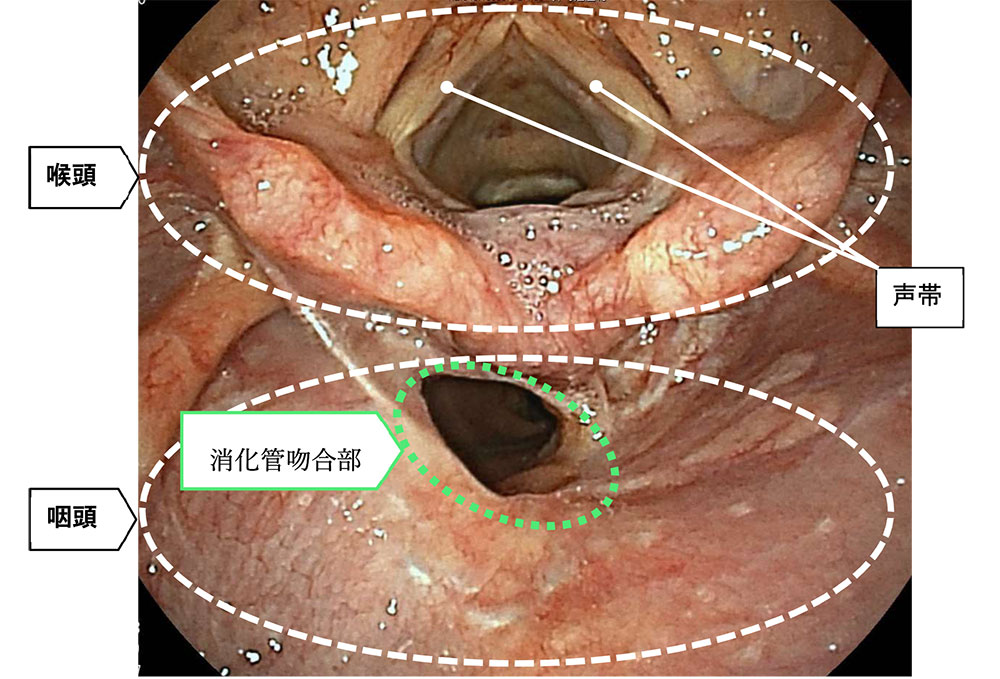
この患者様はがん病巣が一部下咽喉にまで広がっていましたが、喉頭を温存しながら頸部食道と下咽喉の一部を摘出し、下咽喉の高さで消化管吻合を行いました。手術後も問題なく発声が可能でした。
残念ながらすべての患者様に喉頭温存手術が行える訳ではありませんが、他の施設で喉頭温存が難しいといわれた患者様でも、当院では可能なこともありますので、ご相談ください。
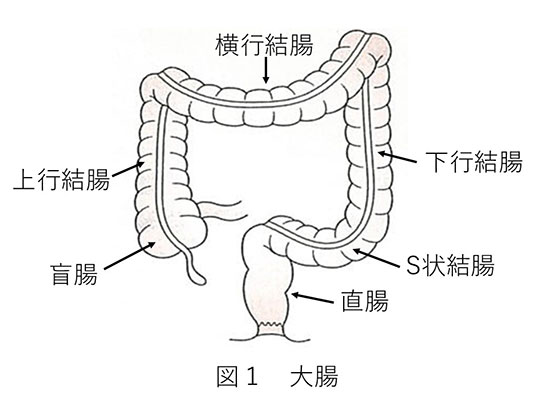
大腸とは、盲腸・上行結腸・横行結腸・下行結腸・S状結腸・直腸で構成される1.5mほどの長さの管腔臓器です。(図1)大腸は、小腸で栄養吸収された便の元の水分を吸収し、便を固形にする役割があります。
大腸の病気で特に重要なのが “大腸がん” です。
2022年、がん統計の部位別がん死亡数によると、男性は、肺がんに次いで第2位、女性は第1位と、大腸がん死亡数は多く、罹患数も年々増加傾向です。(図2)(がん情報サービス:人口動態統計がん死亡データ)

大腸がんの症状は、腫瘍からの出血による血便、それに伴う貧血、がんが大きくなると徐々に大腸が狭くなるため、便が細くなったり、腸閉塞を起こすと腹部膨満や腹痛といった症状が出現します。一方、これらの症状は大腸がんが進行してから出現する症状で、来院される大腸がん患者さんのおよそ6割は無症状です。
大腸がんの詳しい部位や大きさを調べるために、下部消化管内視鏡検査(大腸カメラ)を行います。下部消化管内視鏡検査とは、肛門から大腸の中へ内視鏡を挿入し、腸内を観察する検査です。内視鏡検査では直接組織採取が可能なため、腫瘍の一部を採取し病理検査に提出し、組織学的に大腸がんであるかを調べます。
大腸がんであることが確定したら、がんの全身へのひろがり(転移)を調べるため、CTやMRI、エコー検査などを行います。
全ての検査結果で治療前のステージを診断し、そのステージに適した治療を計画します。
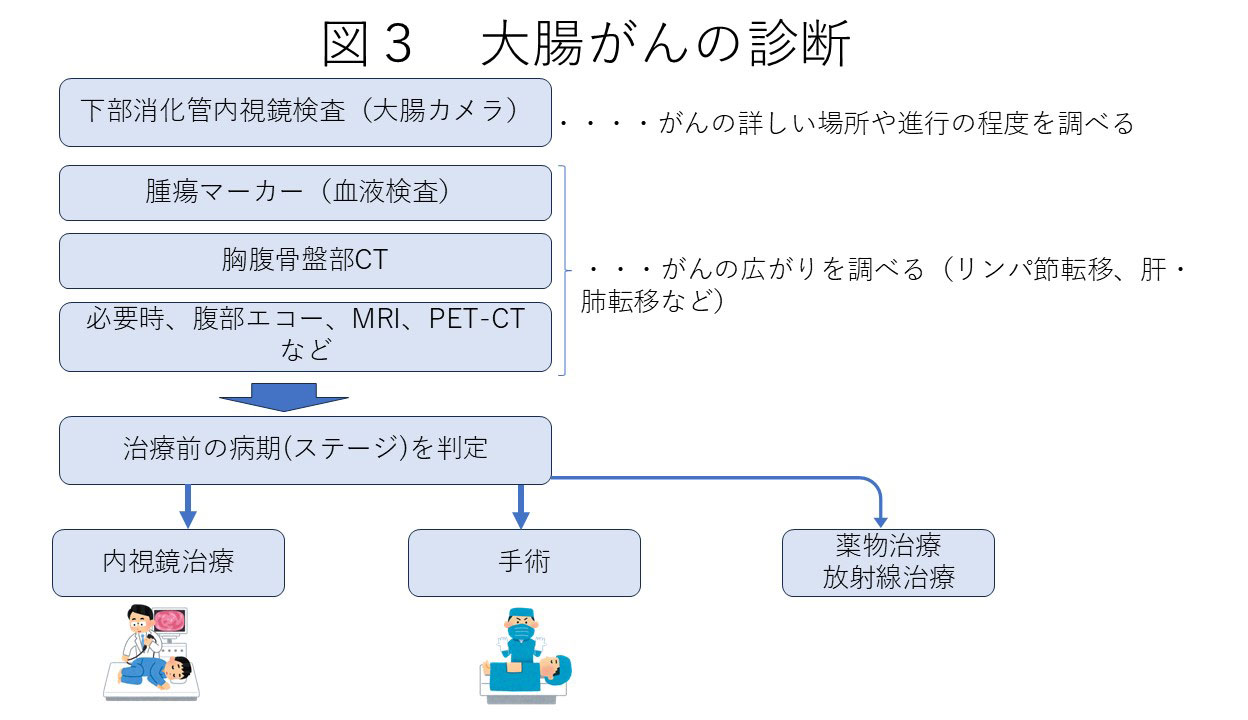
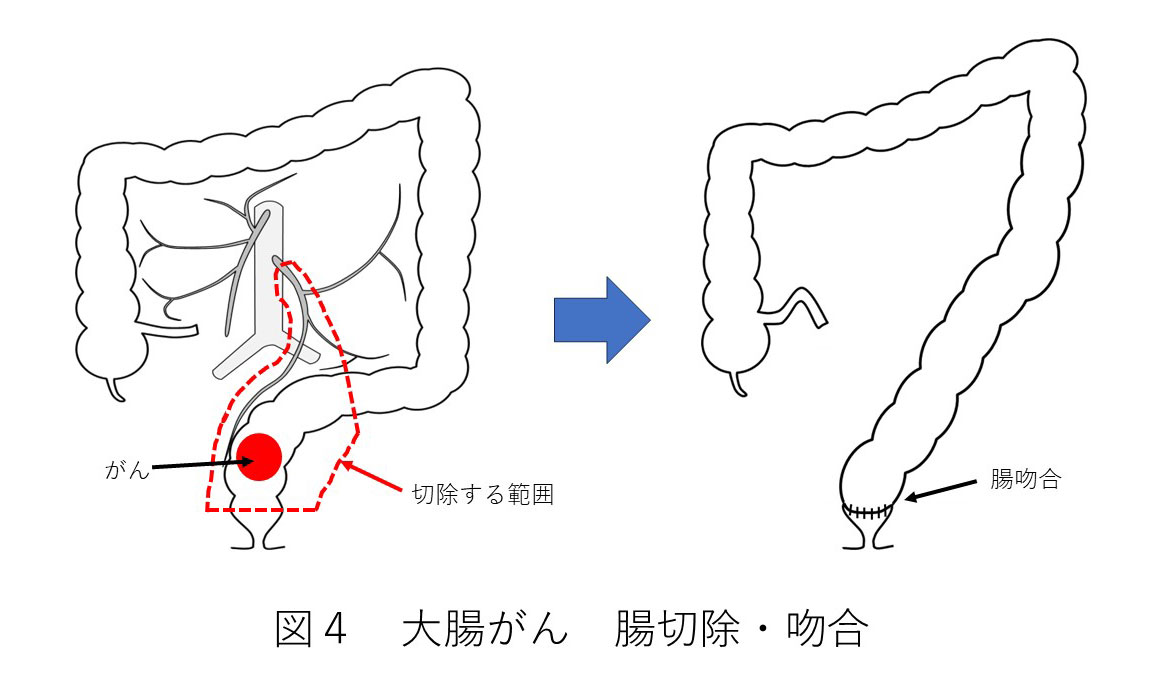
大腸がんの治療は、肉眼的にとらえることのできる病巣をすべて切除する根治手術が基本です。根治手術とは、腫瘍を含む腸管と、転移する可能性があるリンパ節を切除する方法のことをいいます。切除した腸管は、残りの腸管とつなぎ合わせて、便が通るようにします。
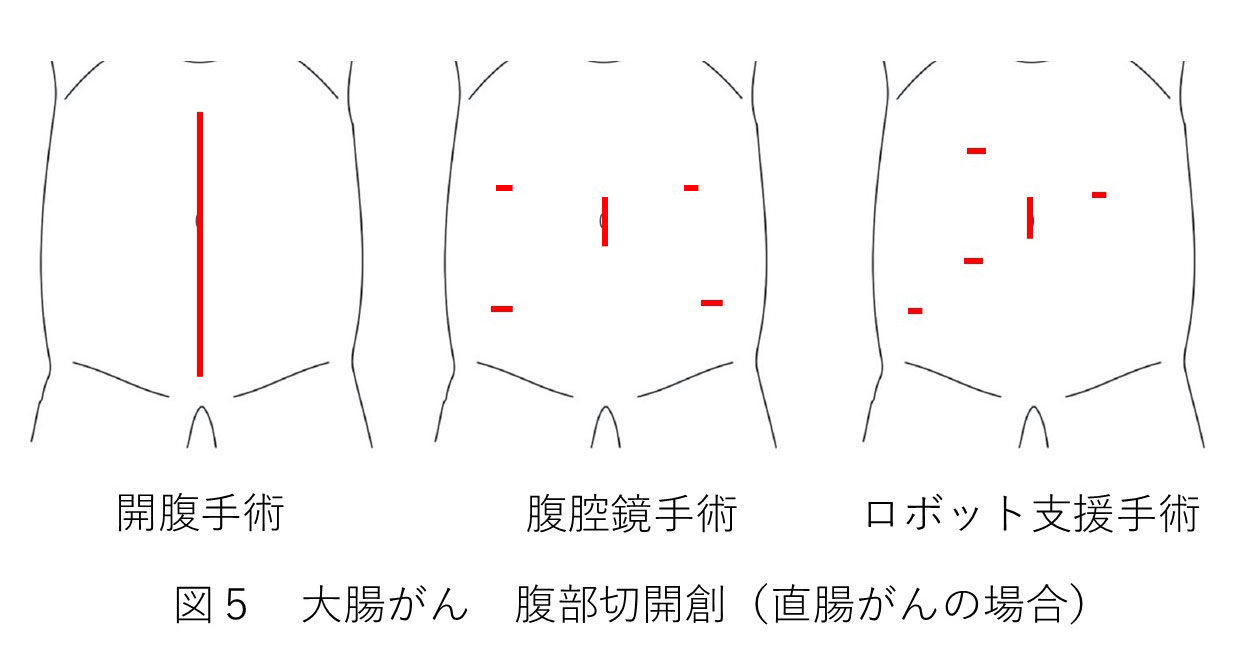
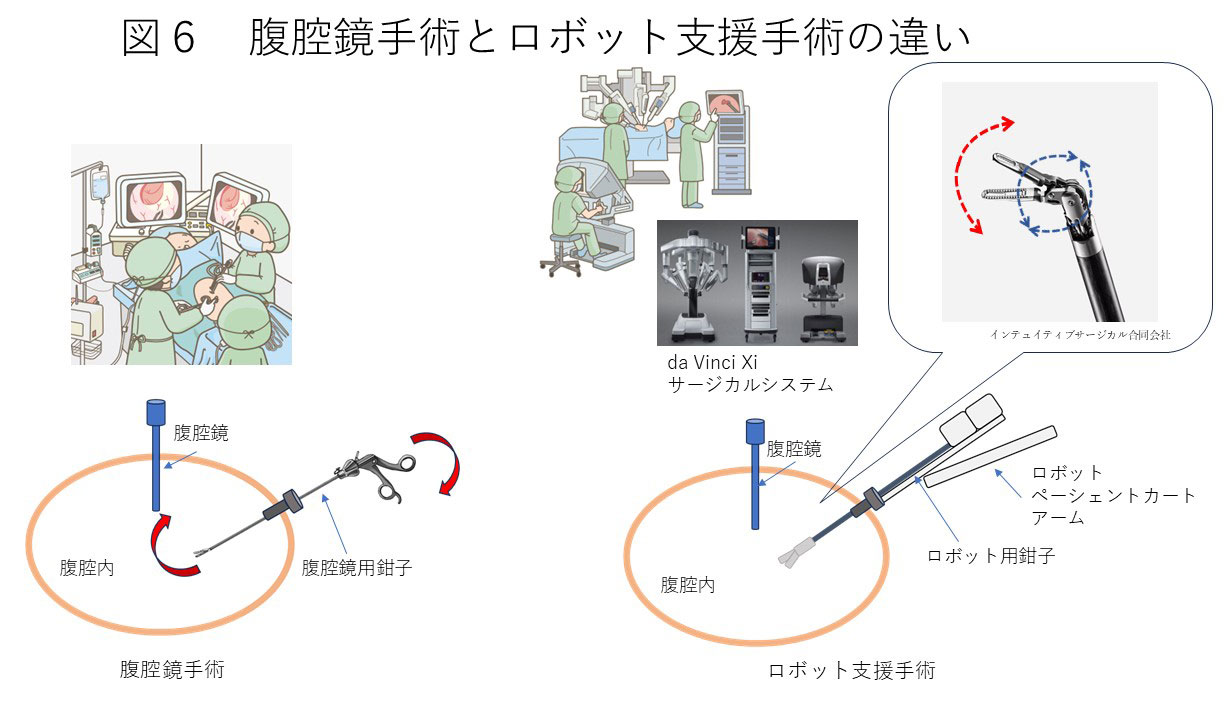
手術治療のアプローチ方法は大きく分けて、開腹手術、腹腔鏡手術、ロボット支援手術という方法があります。それぞれ腹腔内へのアプローチと腹部切開創の大きさが異なります。
①開腹手術
従来法である開腹手術は、図のように腹部を20~30cm程大きく切開し、臓器を直接手で触りながら手術を行う方法です。
②腹腔鏡手術
腹部に1cm程度の小さな穴をあけて、腹腔鏡というカメラを挿入し腹腔内を観察しながら手術を行う方法です。
③ロボット支援手術
腹腔鏡と同様に、腹部に1cm程度の小さな穴をあけて、カメラを挿入し腹腔内を観察しながら手術を行いますが、カメラや手術器具がロボットのアームに接続されていて、執刀医はモニターを見ながらそれらを遠隔操作し手術を行います。手術器具に関節があるため、人間の手指に近い動きが可能です。
当院では、ダ・ヴィンチ(da Vinci Xi サージカルシステム、インテュイティブサージカル合同会社)という手術支援ロボットを用いております。ロボット支援手術では、腹腔鏡手術より精度の高い手術が可能であるといわれています。術者は腹腔鏡で拡大された鮮明な3次元画像を見ながら鉗子を遠隔操作し手術を行います。
腹腔鏡手術では、‘腹腔鏡用鉗子’といわれる棒状の手術器具(把持鉗子や電気メスなど)を腹腔内へ挿入し、直接術者が手で操作しながら手術を行います。図のように、鉗子は実際の手の動きとは反対方向に動くことや、動きが直線的であること、鉗子の先端は実際の手の動きより大きく動くため、手術操作には技術と工夫が必要となります。
一方、ロボット支援手術では、鉗子に関節があるため、人間の手指に近い動きが可能で、手振れが少ないため細かい操作をより正確に行うことができるようになりました。また、直腸がんの手術など、腹腔鏡手術でも届きにくいような骨盤の狭く深い空間でも鉗子が到達し、カメラで拡大視しながらより正確に行うことが可能になりました。
腹腔鏡手術は、従来法である開腹手術と比較し、出血量が少ない、傷が小さく痛みが少ない、手術後の回復が早い、入院期間が短いなどの利点があるといわれています。
一方、ロボット支援手術は、腹腔鏡同様、出血量が少ない、傷が小さく痛みが少ない、手術後の回復が早いことに加え、腹腔鏡と比較し開腹移行(術中開腹手術への術式変更)が少ない、合併症が少ないなどの利点があるといわれています。
これらのエビデンスから、2024年度大腸癌治療ガイドラインでは、大腸がん手術の選択肢の一つとしてロボット支援手術が推奨されています。(大腸癌治療ガイドライン医師用2024年度版、大腸癌研究会)
ただし、ロボット支援手術にも欠点があります。腹腔内の癒着(過去の手術などにより、腹腔内の臓器同士や脂肪組織などが互いにくっついている状態)、高度肥満症例では従来の開腹手術のほうが安全な場合があります。患者さんの病状や条件にあわせて術式を選びます。
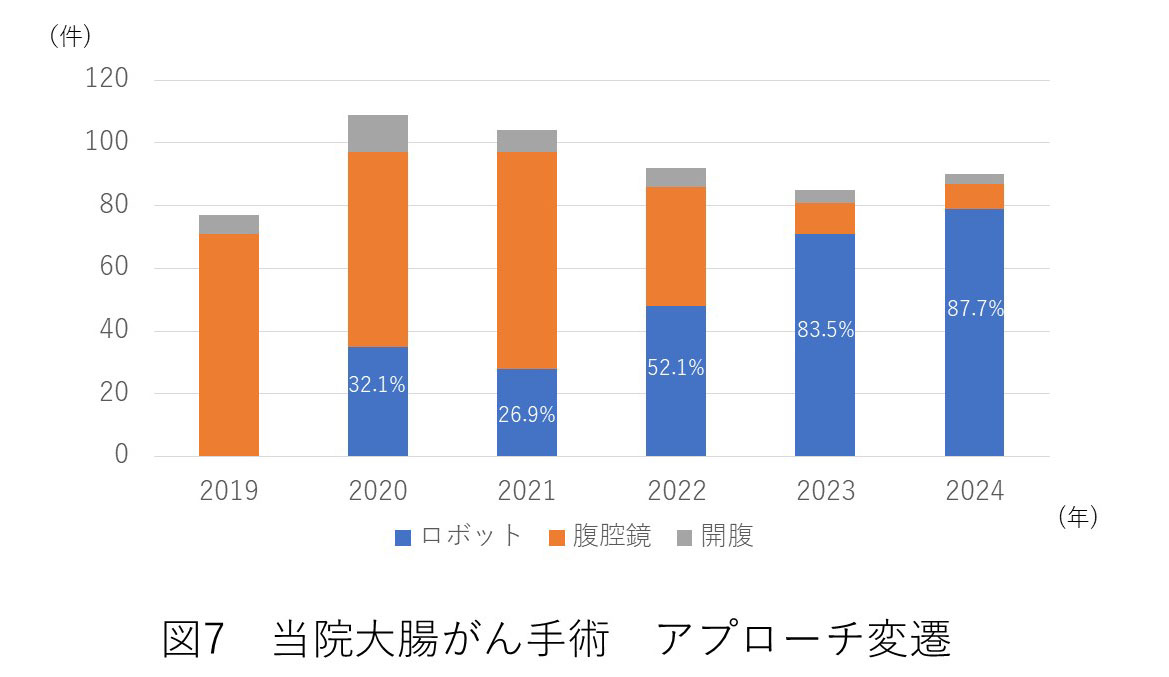
当院では、常勤の大腸ロボット支援手術プロクター(医長 岩田乃理子)を中心とし大腸がんに対し積極的にロボット支援手術を行っています。
2023年度は年間71例を施行し、年々増加傾向にあり、2024年度は大腸がん全体の87.7%にロボット支援手術を行っています。また、導入した2022年4月から2025年3月まで計260例の大腸がんロボット支援手術を施行しています。
ロボット支援手術は、2020年から直腸がん、2022年から結腸がんに対し保険収載となり、健康保険で手術を行っております。
手術2日前 入院 腸管前処置。
手術当日 手術(3時間~5時間程度。術式により所要時間は異なります。)
手術翌日 歩行・飲水開始。
手術3日後 流動食から食事開始。1日ごとに食事形態を食上げ。
手術6日後 退院。
当科では、東京科学大学消化管外科学分野と協力し複数の臨床試験に参加しています。詳しくは担当医にお尋ねください。
文責 岩田