社会福祉法人 仁生社
江戸川病院

2026-01-30更新
当センターでは、城東地区の基幹病院を担っており、腎不全患者に血液透析、腹膜透析、腎移植を提供することが可能であり、糖尿病内科・循環器科とも連携し、CKD(慢性腎臓病)教育入院や、シャントPTAセンターでの治療なども行っている包括的腎代替療法センターであります。
生体腎移植・PDに関しては当院で管理し、HDに関しては当院サブ施設として、各クリニック(メディカルプラザ篠崎駅西口・篠崎透析クリニック・小岩駅北口クリニック・メディカルプラザ市川透析クリニック)、メディケア病院、また、地域のHD施設と連携し、患者さんの管理をしております。
患者さんにとってよい医療の提供とは何でしょうか?
各疾患に対して、すべての治療のオプションを説明されることが大前提にあるのではないでしょうか?現在の日本の腎不全医療は、血液透析が97%と非常に偏ったものとなっています。腹膜透析と移植を合わせて3%弱であり、これは、腎不全患者に正しくインフォームドコンセントを行っていない結果であるといわざるを得ません。
元来、医師は自分がやれる範囲の治療しか患者にインフォームしない傾向があると思われます。しかし、これは、患者個人の治療選択の自由を奪うものであります。生存率およびQOLは血液透析と腹膜透析では、日本でのmega studyはありませんが、海外のものでは、PDを先にやって、HDに切り替えるほうが予後がよいという方向になりつつあります。
この結果をそのまま日本に当てはめることはできませんが、少なくとも、血液透析が腹膜透析より明らかに生存率およびQOLにおいて優れているという報告はほとんどありません。また、血液透析と腎臓移植を比較した場合には、明らかに、腎臓移植のほうが生存率、QOLともに優れています。
このように、腎不全医療の治療選択のオプションは従来と違いさまざまに用意されています。ただし、これらのことがすべてできる施設というのはまだまだ少ないと思われます。
1.腎不全保存期に、SDM(シェアードディシジョンメイキング):共同意思決定を行い、患者さん個々のライフプランに合わせた治療を提供する。
2.当院での新規透析導入患者さんに対しては残存腎保護機能を期待して、できるだけPDファーストではじめる。残腎機能がなくなったら、HD併用か、HDへの移行を考える。
3.他院より転院されてきた血液透析患者に対して、当院でできる最良の透析を患者さんに提供する。
4.腎臓移植に関しても必ず情報提供を行う。
| 月 | 火 | 水 | 木 | 金 | 土 | |
| AM | 療法選択外来 | 腎移植・腹膜透析外来 | ||||
| PM | 腎移植・腹膜透析外来 |
PDファーストが生存率において大いに優れているということをVan Biesenらのグループの研究で示す。HD患者223名のうち35名は、PDに変更になり、44名は移植を行い、残りの145名はHDを継続した。PD患者194名のうち32名がHDに変更していた HDを継続した症例とPDでスタートしてHDに変更した症例において生存率において明らかに有意差があることがわかった。当院での、生存率のデータもほぼ同等のデータとなり、PDの方がやや良いという結果となっています。
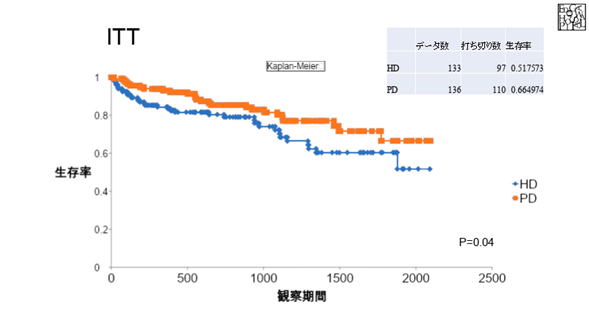
また、PDからHDに変更した症例とHDからPDに変更した症例においては、最初にPDで始めたほうが有意差を持って生存率が優れていることもわかった。 PDをHDのような完全なる透析療法と位置付けず、「保存期腎不全療法の補助・強化療法」と位置付けるならば、残腎機能が続く限り「腎機能保護・維持」を前提に必要最低限の透析効果が得られれば良いのではないか。
CANUSAの総Ccrをml/minに換算するとCANUSAターゲット総クリアランスは7.0ml/minとなる。例えば残腎クリアランスが7.0ml/minを切ったら透析導入するとしたら、PDの場合、透析液1本(約1ml/min)でスタートするだけで、ターゲット総Ccrは達成される。理論的には残腎クリアランスが暫時低減するにしたがい、腎機能保護・維持に留意しつつ、透析液の本数を暫時増加(Incremental PD)すればいいということになる。
導入時からFull time, Full doseでPDスタートするタイプより、暫時透析液を増加させる方が、患者にとっても導入時の負担が少なく、保存期腎不全医療の補助、強化のための薬剤と同様の認識でPDをはじめられるのであれば、従来よりPD療法を受け入れやすいのではないか。
これまでの各EBMを総合して考えると、残腎機能が喪失するまでの生命予後はHDよりPDの方が優れており、残腎機能がPD患者の生命予後規定因子であることから、PDファーストで導入し、導入後も腎機能保護、維持を心がけることでPD療法の医学的メリットを最大化できることになる。
| 利点 | |
| 血液透析(HD) |
(確率した治療、専門施設) ・施設数が多い(全国どこでも) ・医療者にお任せの治療 |
| 腹膜透析(PD) |
(連続治療、在宅療法) ・循環器系への負担が少ない ・残腎機能が保たれる ・食事制限は比較的緩やか ・網膜症の進行を予防できる ・PDは、緩徐に毒素を排出するのに対しHDは、
48時間分を4時間で急激に除去するため身体に負担
・穿刺痛がない(毎回の針刺しによる出血もない)・認知症になるリスクを低減できる(PDに対しHD1.32倍) ・通院は月1~2回でよい |